Инга Заболотных - Болезни суставов
Метотрексат влияет не только на иммунокомпетентные клетки, но тормозит деление и вызывает гибель других клеток, что приводит к развитию «цитостатической болезни», своеобразного полисиндромного заболевания, обусловленного действием на организм цитостатических факторов. Метотрексат обусловливает целый ряд осложнений (стоматит, пневмонит, депрессия кроветворения и др.).
Лефлуномид по сравнению с метотрексатом и сульфосалазином значительно улучшает качество жизни. Частота побочных действий ниже, чем у других БПВП. Дозировка — начинать с 10–20 мг/сут, повышать постепенно до 100 мг/сут. Дополнять низкими дозами ГК (5 — 10 мг). Лефлуномид эффективен при ПСА, он способен контролировать не только активность заболевания, но и течение основных синдромов — суставного и кожного. Лефлуномид тормозит темпы рентгенологического прогрессирования заболевания, снижает прирост эрозий, уменьшает индекс площади и тяжести псориаза (PASI). Инфликсимаб, алалимумаб — химерные моноклональные антитела к ФНО-a, реже дают побочные действия, более эффективны. Дозировка — 3 мг/кг веса, внутривенно медленно 1 раз через 2 и 6 нед. повторно, затем каждые 8 нед., чаще в комбинации с метотрексатом. Лечение ингибиторами ФНО может сопровождаться развитием инфекционных осложнений, в первую очередь туберкулезом.
Новый препарат — ритуксимаб — представляет собой химерные высокоаффинные моноклональные антитела к мембранному антигену В-лимфоцитов. Комбинированная терапия им с метотрексатом более эффективно тормозит деструкцию суставов. Осложнения — умеренные инфузионные реакции, умеренное нарастание частоты тяжелых инфекций, но отсутствует риск туберкулеза (Насонов Е. Л., 2008).
Глюкокортикоиды применяют при ПСА с высокой степенью активности как дополнительную терапию. Низкие дозы ГК добавляют для усиления эффекта метотрексата, других БПВП.
Введение ГКС внутрисуставно не более 3 инъекций в один сустав в течение года или в пораженные энтезы при ПСА оказывает отчетливое положительное действие. Показанием к внутрисуставному их введению является, прежде всего, активный артрит в ограниченном числе пораженных суставов. Лечение бетаметазоном проводят при наличии высокой местной активности и упорном синовите. Его целесообразно вводить и в пораженные энтезы при наличии дактилита, талалгии или энтезитов иной локализации. Топические ГКС широко применяют и для лечения ПСА. В ряде случаев без них невозможно провести эффективную терапию кожного синдрома. Хотя локальная терапия ГКС также может привести к дестабилизации ПСА и развитию распространенных его вариантов, но это происходит реже, чем при их системном применении.
Литературные данные позволяют дать высокую оценку натрия ауротиомалата, как одного из базисных препаратов в лечении ПСА (Насонов Е. Л., 2008). Ауротерапия позволяет контролировать течение этого заболевания, воздействует на симптоматику поражения периферических суставов и осевого скелета, уменьшает число рецидивов суставного синдрома, снижает клиническую и лабораторную активность заболевания. Препараты золота могут быть назначены при низкой эффективности или плохой переносимости метотрексата и сульфасалазина, отсутствии выраженных системных проявлений. Сульфасалазин является одним из стандартных препаратов в лечении ПСА. Доказана высокая терапевтическая эффективность сульфасалазина при всех ПСА. По данным Medline и Eхcerpta Medica, наиболее выраженная положительная динамика отдельных параметров патологического процесса отмечена при лечении сульфасалазином и высокими дозами метотрексата. Эффективность азатиоприна, этретината, колхицина была выше по сравнению с плацебо, но явно уступала сульфасалазину и метотрексату. Этот препарат активно воздействует на проявления периферического артрита и практически не влияет на воспалительный процесс в осевом скелете. Сульфасалазин не вызывает обострение дерматоза, а у части больных способствует разрешению псориатических эффлоресценций (Бадокин В. В. [и др.], 2001).
НПВП используют при лечении благоприятно текущих форм ПСА, преимущественно суставных, с минимальной активностью. Иногда под влиянием традиционных НПВП возможно обострение кожного ПСА, что связано с их влиянием на продукцию лейкотриенов. У пациентов с тяжелым течением следует начинать с комбинированной терапии (метотрексат вместе с циклоспорином, или метотрексат с лефлуномидом, или метотрексат с инфликсимабом, или метотрексат с салазопиридазином).
При умеренной активности ПСА следует начинать с монотерапии, в последующем переходя на комбинированную терапию при неэффективности лечения. Наиболее перспективна комбинация метатрексата с инфликсимабом или ритуксимабом (Насонов Е. Л., 2008). Способствуют уменьшению отечности суставов, их скованности антигистаминные препараты (димедрол, дипразин, тавегил).
При осложнении длительно текущего ПСА амилоидозом, помимо активной терапии для лечения, можно, как и при РА, использовать ДМСО. Начинают с приема внутрь 1 г/сут (100 мл 1 % раствора ДМСО в 3 приема после еды). Через 1–2 нед. суточную дозу при хорошей переносимости целесообразно увеличить на 1 г и постепенно довести до 3–5 г/сут. То есть больной принимает в день 100 мл 3–5 % раствора. Для улучшения вкуса ДМСО разводят фруктовым соком или добавляют мяту. Применение особенно эффективно в начальной стадии амилоидоза.
При ПСА, особенно в пожилом возрасте, необходимо использовать арсенал фитотерапии (см. гл. 4 «Ревматоидный артрит»).
При ПСА нередко необходимы лекарства, направленные на нормализацию обмена веществ и восстановление функции пораженных органов и систем организма. Например, назначение аллопуринола при развитии вторичной подагры у больных с генерализованным поражением кожи, коррекция гипергликемии или гиперлипидемии, которые при ПСА встречаются существенно чаще, чем в популяции, антиаритмических препаратов, гепатопротекторов, коррекция гипопротеинемии, отеков или азотвыделительной функции при вторичном реактивном амилоидозе и т. д. Терапевтическая тактика при распространенном вульгарном или экссудативном ПСА (и тем более пустулезном и эритродермическом) предполагает применение активной наружной терапии с использованием индифферентных мазей, препаратов цинка, кортикостероидных мазей, дериватов витамина D, ароматических ретиноидов, десенсибилизирующих средств. В зимний период необходимо использование УФО. Обязательно применение антиоксидантов, витаминов группы А, В1, В6, В12.
Физиотерапия включает магнитотерапию, транскутанную лазеротерапию, электро— и фонофарез 50 % раствора димексида. Необходима лечебная физкультура. Хирургическое лечение — эндопротезирование суставов.
Пример наблюдения.
Больная, 54 лет. С 2006 г. является инвалидом III группы с ОСТ 1-й степени с причиной инвалидности «Общее заболевание». Проф. маршрут — выжигальщица, официантка, повар. Не работает с 2004 г.
Анамнез: больная около 25 лет (с 1982 г.) страдает псориазом с регулярными обострениями заболевания, сопровождающимися множественными псориатическими элементами на коже туловища и конечностей. С 1987 г. — бронхиальная астма. Около 10 лет применяла глюкокортикоиды перорально и ингаляционно. В 2000 г. (через 18 лет после дебюта псориаза) остро возникли боли и отечность суставов обеих кистей с последующим развитием деформации суставов кистей. В 2002 г. отмечает появление болей в стопах с затруднением ходьбы. В 2004 г. впервые выявлен сахарный диабет 2-го типа, с 2003 г. на инсулинотерапии.
Объективно: распространенные псориатические элементы на коже конечностей, туловища. Выраженные деформации дистальных фаланг с подвывихами в тыльную сторону, атрофия межостных мышц. Кожа кистей отечна, истончена. Подвывихи пястно-фаланговых суставов кнаружи. Затруднена функция схвата, удержания предметов. Фокусы псориаза в области проксимальных межфаланговых суставов. Суставы III, IV и V пальцев стоп отечны, подвывихи в плюснефаланговых суставах кнаружи. Объективно — диффузный цианоз, цианоз губ, экспираторная одышка. Одышка при разговоре. Грудная клетка эмфизематозна, перкуторно коробочный звук. Дыхание жесткое с удлиненным выдохом, рассеянные сухие хрипы, шум трения плевры.
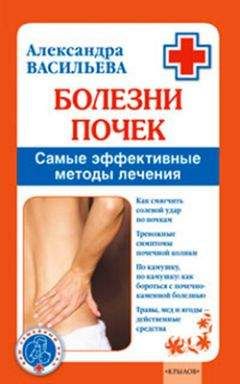
Рис. 21. Рентгенография кистей больной псориатическим артритом
На фоне остеопороза видны малозаметные кистовидные изменения диафизов в фалангах средних и основных, в основаниях пястных костей, остеолиз дистальных фаланг I пальцев обеих кистей, V пальца правой кисти и II пальца левой кисти, подвывих всех концевых фаланг в тыльную сторону. Межфаланговые суставные щели сужены. На этом фоне единичные островки склероза, преимущественно в области средних фаланг.
Выраженные лабораторные признаки воспаления — лейкоцитоз 8,3 — 10,5 × × 109/л, повышение СОЭ 37–43 мм/ч, СРБ 2+, повышение уровня фибриногена до 15,44 мкмоль/л. Сахар крови натощак — 8,9; 5,5 ммоль/л, постпрандиальная гликемия — 13 ммоль/л. В моче — белок 0,014 — 0,040 г/л.